En términos absolutos, si se estima una prevalencia global de la diabetes de 472 millones de personas para el año 2030, la NDP afectará a 236 millones de pacientes en todo el mundo. Los costos relacionados con la enfermedad también son elevados; se calcula que sólo en los EE.UU. el costo asociado con la NDP es de 10 900 millones de dólares por año. Estos datos indican que la NDP, junto con las úlceras de pie y el dolor neuropático con que esta enfermedad suele asociarse, lejos de representar una anomalía benigna, constituye un desafío tanto para la profesión médica como para toda la sociedad.
La NDP ha sido definida como una polineuropatía sensitivo-motora simétrica que se atribuye a los cambios metabólicos y microvasculares producidos como consecuencia de la hiperglucemia crónica. El primer indicador cuantitativo objetivo de esta enfermedad, generalmente subclínico, es una alteración en las pruebas de conducción nerviosa.
Clínicamente, este tipo de neuropatía comienza a manifestarse en los dedos de los pies, para luego avanzar en sentido proximal. Una vez establecida en los miembros inferiores, suele afectar los miembros superiores, adoptando un patrón de distribución de déficit sensorial “en guantes y medias”. El déficit motor no es habitual en los estadios tempranos, por lo que la debilidad muscular sintomática suele aparecer tardíamente en el transcurso de la enfermedad.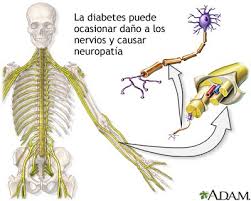
Los síntomas dolorosos, tales como quemazón, hormigueo, punzadas, etc., se presentan en un tercio de los pacientes con NDP y en alrededor del 20% de todos los pacientes con diabetes. Por lo general, estos síntomas empeoran por la noche y generan alteraciones en el sueño, lo cual, sumado a los síntomas diurnos, producen una reducción importante en la capacidad individual de desempeñar las tareas habituales. El dolor crónico persistente se asocia con depresión y ansiedad. De todos modos, se debe tener presente que estos síntomas no son un indicador confiable de la gravedad del daño nervioso, ya que algunos pacientes con síntomas graves presentan un déficit sensorial leve y viceversa.
Por su parte, la falta de sensibilidad puede contribuir con la aparición de lesiones en los pies o en las manos, las que en ocasiones pueden llevar a ulceraciones e infecciones graves que pueden terminar en una amputación.
Factores de riesgo y patogénesis de la NDPNumerosos estudios de pacientes con diabetes tipo 1 y 2 han demostrado que el control glucémico inadecuado constituye un factor de riesgo para la NDP. No obstante, también existen otros factores de riesgo involucrados.
Entre éstos, se encuentran la duración de la diabetes, la edad y los factores de riesgo cardiovascular, tales como hipertensión, hiperlipidemia, obesidad y tabaquismo. A este respecto, se ha postulado que un elevado nivel de triglicéridos se correlaciona con la pérdida de fibras de mielina de manera independiente a la duración de la enfermedad, la edad o el control de la diabetes. Por lo tanto, la hiperlipidemia desempeñaría un papel importante en la progresión de la NDP.
En cuanto a la etiología y la patogénesis de la NDP, es sabido que están involucrados factores tanto metabólicos como vasculares. La causa de la falta de sensibilidad es la pérdida de fibras nerviosas. En biopsias del nervio safeno externo de pacientes con NDP se hallaron defectos microvasculares en el endoneuro, tales como engrosamiento de la membrana basal, proliferación e hipertrofia de células endoteliales y disminución de la tensión de oxígeno. A su vez, también se encontraron alteraciones en el epineuro, así como aterosclerosis en la superficie del nervio y alteraciones en el flujo circulatorio.
El mecanismo fisiopatogénico exacto por el cual se genera el dolor neuropático en la diabetes aún se desconoce, aunque se han postulado varios mecanismos, tales como la inestabilidad de la glucemia, el incremento en el flujo circulatorio epineural de los nervios periféricos, la alteración en la microcirculación cutánea de los pies, la reducción de la densidad de fibras nerviosas intradérmicas o la disfunción autonómica.
En cuanto a la etiología y la patogénesis de la NDP, es sabido que están involucrados factores tanto metabólicos como vasculares. La causa de la falta de sensibilidad es la pérdida de fibras nerviosas. En biopsias del nervio safeno externo de pacientes con NDP se hallaron defectos microvasculares en el endoneuro, tales como engrosamiento de la membrana basal, proliferación e hipertrofia de células endoteliales y disminución de la tensión de oxígeno. A su vez, también se encontraron alteraciones en el epineuro, así como aterosclerosis en la superficie del nervio y alteraciones en el flujo circulatorio.
El mecanismo fisiopatogénico exacto por el cual se genera el dolor neuropático en la diabetes aún se desconoce, aunque se han postulado varios mecanismos, tales como la inestabilidad de la glucemia, el incremento en el flujo circulatorio epineural de los nervios periféricos, la alteración en la microcirculación cutánea de los pies, la reducción de la densidad de fibras nerviosas intradérmicas o la disfunción autonómica.
Estudios por imágenes del sistema nervioso central en la NDP

La alteración microvascular y macrovascular a nivel del cerebro que se produce en pacientes con diabetes parece asociarse con deterioro cognitivo y atrofia cerebral. En este sentido, cada vez hay más indicios que apuntan a una asociación entre el compromiso del sistema nervioso central y la NDP.
Se ha postulado que existiría un compromiso de la médula espinal en la NDP. Mediante resonancia magnética (RM), un estudio halló una reducción significativa en la intensidad de la señal en las regiones cervical y torácica alta de la médula espinal en pacientes con NDP establecida, en comparación con sujetos sanos. Otro estudio más extenso, que se llevó a cabo para confirmar estos hallazgos, reveló una importante reducción en la señal en el área de la médula espinal, aun en aquellos pacientes con NDP subclínica. Por lo tanto, el proceso neuropático no estaría confinado a los nervios periféricos, sino que parece comprometer la médula espinal y, de hecho, tendría lugar tempranamente en la historia natural de la enfermedad.
Por otra parte, se utilizó espectroscopia cerebral por RM a fin de determinar si la función de las neuronas talámicas también se ve afectada en la NDP. Los resultados encontrados señalan que existiría una disfunción neuronal talámica asociada con la enfermedad, lo que indica que el cerebro también participaría del proceso neuropático. Sin embargo, no está claro el mecanismo por el cual se genera el compromiso talámico. Una posible explicación podría tener relación con la pérdida del estímulo aferente como resultado del daño de los nervios periféricos. No obstante, también es probable que los cambios observados en el tálamo se produzcan simultáneamente con los que aparecen en el sistema nervioso periférico. Por lo tanto, aún se requieren más estudios para aclarar esta cuestión.
Asimismo, la técnica de perfusión por RM fue utilizada para evaluar las características de la perfusión microvascular del tálamo. Según los resultados, los pacientes con NDP y síntomas dolorosos presentaron un incremento en la vascularización talámica, mientras que aquellos en los que la NDP cursaba sin dolor presentaron mayor deterioro microvascular en dicha localización. Se han hallado alteraciones microvasculares talámicas de similares características en otras enfermedades que cursan con dolor crónico, por lo que podrían ser importantes en la patogénesis del dolor en la NDP.
Por último, la RM funcional ha sido utilizada para evaluar las respuestas cerebrales ante un dolor quemante en distintos pacientes con diabetes tipo 1 (sin NDP, con NDP y síntomas dolorosos y pacientes con NDP indolora). Los resultados demostraron que los enfermos sin NDP obtuvieron respuestas de mayor magnitud que aquellos con NDP indolora; a su vez, los pacientes con NDP dolorosa obtuvieron respuestas significativamente mayores que aquellos con NDP indolora. Esto puede explicarse por la disminución en el estímulo nociceptivo ascendente que se produce en los enfermos con NDP no dolorosa. De todos modos, son necesarios más estudios para investigar las vías de dolor específicas que permitan crear nuevos y más eficaces tratamientos.

La alteración microvascular y macrovascular a nivel del cerebro que se produce en pacientes con diabetes parece asociarse con deterioro cognitivo y atrofia cerebral. En este sentido, cada vez hay más indicios que apuntan a una asociación entre el compromiso del sistema nervioso central y la NDP.
Se ha postulado que existiría un compromiso de la médula espinal en la NDP. Mediante resonancia magnética (RM), un estudio halló una reducción significativa en la intensidad de la señal en las regiones cervical y torácica alta de la médula espinal en pacientes con NDP establecida, en comparación con sujetos sanos. Otro estudio más extenso, que se llevó a cabo para confirmar estos hallazgos, reveló una importante reducción en la señal en el área de la médula espinal, aun en aquellos pacientes con NDP subclínica. Por lo tanto, el proceso neuropático no estaría confinado a los nervios periféricos, sino que parece comprometer la médula espinal y, de hecho, tendría lugar tempranamente en la historia natural de la enfermedad.
Por otra parte, se utilizó espectroscopia cerebral por RM a fin de determinar si la función de las neuronas talámicas también se ve afectada en la NDP. Los resultados encontrados señalan que existiría una disfunción neuronal talámica asociada con la enfermedad, lo que indica que el cerebro también participaría del proceso neuropático. Sin embargo, no está claro el mecanismo por el cual se genera el compromiso talámico. Una posible explicación podría tener relación con la pérdida del estímulo aferente como resultado del daño de los nervios periféricos. No obstante, también es probable que los cambios observados en el tálamo se produzcan simultáneamente con los que aparecen en el sistema nervioso periférico. Por lo tanto, aún se requieren más estudios para aclarar esta cuestión.
Asimismo, la técnica de perfusión por RM fue utilizada para evaluar las características de la perfusión microvascular del tálamo. Según los resultados, los pacientes con NDP y síntomas dolorosos presentaron un incremento en la vascularización talámica, mientras que aquellos en los que la NDP cursaba sin dolor presentaron mayor deterioro microvascular en dicha localización. Se han hallado alteraciones microvasculares talámicas de similares características en otras enfermedades que cursan con dolor crónico, por lo que podrían ser importantes en la patogénesis del dolor en la NDP.
Por último, la RM funcional ha sido utilizada para evaluar las respuestas cerebrales ante un dolor quemante en distintos pacientes con diabetes tipo 1 (sin NDP, con NDP y síntomas dolorosos y pacientes con NDP indolora). Los resultados demostraron que los enfermos sin NDP obtuvieron respuestas de mayor magnitud que aquellos con NDP indolora; a su vez, los pacientes con NDP dolorosa obtuvieron respuestas significativamente mayores que aquellos con NDP indolora. Esto puede explicarse por la disminución en el estímulo nociceptivo ascendente que se produce en los enfermos con NDP no dolorosa. De todos modos, son necesarios más estudios para investigar las vías de dolor específicas que permitan crear nuevos y más eficaces tratamientos.
Tratamiento de la NDP dolorosaEl enfoque terapéutico actual para la NDP dolorosa consiste, en primera instancia, en alcanzar y mantener una glucemia lo más cercana posible a lo normal. Sin embargo, a muchos pacientes con diabetes, especialmente los que presentan diabetes tipo 2, les resulta verdaderamente dificultoso cumplir con este objetivo.
De acuerdo con las recomendaciones actuales, la terapia farmacológica de la NDP que cursa con dolor consiste en la administración de un antidepresivo tricíclico, un inhibidor de la recaptación de serotonina y noradrenalina (IRSN) o un alfa2delta agonista como primera línea de tratamiento
De acuerdo con las recomendaciones actuales, la terapia farmacológica de la NDP que cursa con dolor consiste en la administración de un antidepresivo tricíclico, un inhibidor de la recaptación de serotonina y noradrenalina (IRSN) o un alfa2delta agonista como primera línea de tratamiento
. El IRSN de elección es la duloxetina, mientras que el alfa2delta agonista más recomendado es la pregabalina. Si no se logra un control adecuado del dolor, se puede recurrir a una combinación de drogas. En última instancia, se puede indicar el agregado de opioides, como el tramadol o la oxicodona. De todos modos, la selección del fármaco o los fármacos a utilizar depende de la evaluación de las posibles contraindicaciones, de las comorbilidades y del costo del tratamiento.

Más allá del control glucémico, poco se ha avanzado en el desarrollo de compuestos que puedan detener el proceso neuropático. Aunque varios agentes están siendo investigados actualmente, sólo un potente antioxidante, el ácido alfa lipoico, ha demostrado cierta utilidad y ya se comercializa en algunos países.

Más allá del control glucémico, poco se ha avanzado en el desarrollo de compuestos que puedan detener el proceso neuropático. Aunque varios agentes están siendo investigados actualmente, sólo un potente antioxidante, el ácido alfa lipoico, ha demostrado cierta utilidad y ya se comercializa en algunos países.
Conclusiones
La NDP tiene alta prevalencia entre los pacientes con diabetes; el control de la glucemia es el principal componente de su tratamiento. Dado que los factores de riesgo cardiovascular desempeñan un papel importante en la diabetes y en la patogénesis de la NDP, también éstos deberían ser controlados. La NDP que cursa con dolor es difícil de tratar. Los fármacos de primera línea para esta enfermedad incluyen antidepresivos tricíclicos, duloxetina o pregabalina. La terapia combinada puede ser útil en los casos de dolor intenso, aunque aún se requieren más estudios sobre este tema. Por último, los hallazgos de los estudios por imágenes, que señalan que el sistema nervioso central también estaría involucrado en la NDP, deberían abrir nuevas líneas de investigación a fin de hallar tratamientos más eficaces.
La NDP tiene alta prevalencia entre los pacientes con diabetes; el control de la glucemia es el principal componente de su tratamiento. Dado que los factores de riesgo cardiovascular desempeñan un papel importante en la diabetes y en la patogénesis de la NDP, también éstos deberían ser controlados. La NDP que cursa con dolor es difícil de tratar. Los fármacos de primera línea para esta enfermedad incluyen antidepresivos tricíclicos, duloxetina o pregabalina. La terapia combinada puede ser útil en los casos de dolor intenso, aunque aún se requieren más estudios sobre este tema. Por último, los hallazgos de los estudios por imágenes, que señalan que el sistema nervioso central también estaría involucrado en la NDP, deberían abrir nuevas líneas de investigación a fin de hallar tratamientos más eficaces.

No hay comentarios:
Publicar un comentario